




Hoeveel voeding heeft een ernstig zieke patiënt nodig? Gangbare berekeningen slaan de bal vaak mis, met meer infecties en complicaties als gevolg. Een meettoestel dat mee ontwikkeld werd aan het UZ Brussel moet een oplossing op maat bieden.
Ik lig op een bed in het UZ Brussel. Een diëtiste plaatst een stolp over mijn hoofd, drapeert de plastic sluier die eraan vasthangt tot over mijn borstkas en drukt die zachtjes aan zodat geen zuchtje lucht uit de constructie kan ontsnappen. Ze tokkelt wat op het toestel naast het bed en de plastic slang boven mijn hoofd begint zachtjes te zoemen. Om de paar seconden zuigt het toestel kleine hoeveelheden lucht uit de stolp.
Of het nog gaat, vraagt ze geregeld. De claustrofobische gevoelens die het onderzoek bij sommige patiënten opwekt blijven me gelukkig bespaard. Doordat mijn waarden heel snel een constante bereiken, zit de meting er al na 11 minuutjes op.
Net wanneer ik bevrijd ben uit mijn bubbel, stapt Sabeth De Waele de kamer binnen. Ze is diensthoofd intensieve zorgen en leidt het voedingsteam van het UZ Brussel. ‘Een vraag die wij hier al jaren proberen te beantwoorden is hoeveel voeding we moeten toedienen aan patiënten die zo ziek zijn dat ze in coma op intensieve zorgen liggen’, vertelt ze.
‘Dat is vaak koffiedik kijken, omdat we natuurlijk geen feedback krijgen van hen. Ze kunnen niet aangeven of ze honger hebben of verzadigd zijn en ze kunnen al helemaal geen beeld schetsen van hoeveel ze normaal eten. Daar komt nog bij dat de stofwisseling van ernstig zieke patiënten door koorts en infecties vaak gekke sprongen maakt. Sommigen verbruiken de toegediende voedingsstoffen veel sneller dan normaal, anderen net veel trager, en het valt niet te voorspellen hoe elke individuele patiënt zal reageren.’
Veel ziekenhuizen ontwijken de vraag en geven alle IZ-patiënten anderhalve liter sondevoeding per dag, een gemiddelde gebaseerd op grote datasets van patiënten. Maar uit steeds meer onderzoek blijkt dat zo’n standaardportie geen goed idee is op intensieve zorgen: te veel of te weinig energie ontregelt het metabolisme, zeker wanneer dat langer dan drie dagen aanhoudt. En een ontregelde stofwisseling verhoogt op zijn beurt het aantal infecties en complicaties, wat bij patiënten die al ernstig ziek zijn zware gevolgen kan hebben.
De Waele pakt het anders aan. Samen met een internationale onderzoeksgroep bestudeert ze al jaren indirecte calorimetrie, een techniek waarmee ze exact kan bepalen hoeveel energie individuele patiënten in rust verbranden en dus hoeveel voeding ze precies nodig hebben. ‘Als je vermoedt dat iets zo eenvoudig als voeding een verschil kan maken in het aantal infecties en complicaties dat patiënten doormaken, dan ben je het aan hen verplicht om dat uit te zoeken’, vindt ze. ‘Op intensieve zorgen, een hoogtechnologische omgeving waar zowat alles gemeten wordt, is het zelfs onlogisch om dat voor voeding niet te doen.’
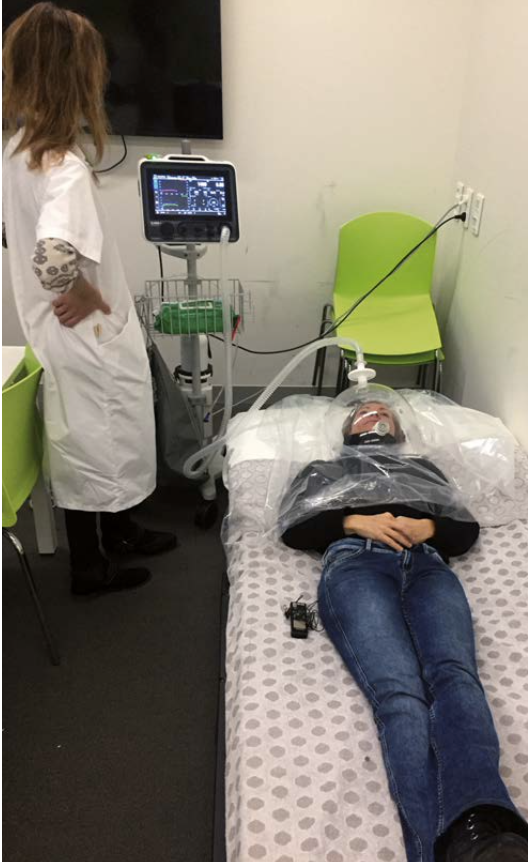
De diëtiste schuift me het printje toe dat net uit het toestel is gerold en De Waele geeft wat duiding bij mijn resultaten. ‘We hebben daarnet gemeten hoeveel milliliter zuurstof je per minuut inademt als je rustig op een bed ligt en hoeveel milliliter zuurstof en koolstofdioxide je per minuut weer uitstoot.’
‘Op basis van die waarden en rekening houdend met je gewicht, lengte, leeftijd en geslacht weten we nu hoe hoog je metabolisme in rust is, of dus hoeveel energie je in rust verbrandt’, vervolgt De Waele. ‘Als je daar een hele tijd zo zou blijven liggen, zouden we je 1.549 kilocalorieën per dag aan sondevoeding moeten toedienen om ervoor te zorgen dat je rustig in leven blijft.’
Gelukkig ben ik kerngezond en heb ik geen sondevoeding nodig. Maar beland ik binnenkort met covid-19 op intensieve zorgen, dan kan deze test een groot verschil uitmaken, zo blijkt. ‘Een interessant cijfer in je resultaten is deze 113 procent’, aldus De Waele. ‘Hadden we je energieverbruik berekend aan de hand van de gangbare richtlijnen van de European Society for Clinical Nutrition and Metabolism, die zich louter baseren op geslacht, leeftijd, lengte en lichaamsgewicht en dus niet op je zuurstofinname, dan hadden we je metabolisme in rust 13 procent lager ingeschat. En dan hadden we je dagelijks iets meer dan 140 kilocalorieën te weinig gegeven, het equivalent van twee boterhammen per dag.’
Dat lijkt op zich niet zo veel. Maar als je bedenkt dat covid-patiënten vaak twee weken of langer beademd moeten worden, dan kunnen twee boterhammen per dag wel degelijk een groot verschil uitmaken. Zeker omdat de afwijkingen bij patiënten op intensieve zorgen vaak veel groter zijn dan bij gezonde proefpersonen als ik.
‘In de eerste covid-golf hebben we cijfers genoteerd die varieerden van 43 tot 189 procent’, vertelt De Waele. ‘Dat betekent dat de gangbare berekeningen bij ernstig zieke patiënten de bal vaak misslaan. Het betekent ook dat als we bij die patiënten de aanbevolen richtlijnen voor sondevoeding hadden gevolgd, we de ene meer dan twee keer te veel voeding hadden gegeven en de andere bijna de helft te weinig.’
‘Voor kankerpatiënten liggen de overlevingskansen hoger als hun gewicht stabiel blijft’
Indirecte calorimetrie wordt al jaren bestudeerd. Een van de belangrijkste papers is die van cardioloog Oren Zusman van het Rabin Medical Center in Tel Aviv uit 2016. Bij 1.171 ernstig zieke patiënten stelde hij vast dat zowel te veel als te weinig voeding ervoor zorgt dat patiënten langer in het ziekenhuis moeten blijven en langer aan een beademingstoestel gekluisterd liggen.
Zusman ontdekte ook dat het risico van de patiënten om vroegtijdig te overlijden het laagst ligt wanneer ze dagelijks 70 procent van hun energieverbruik in rust toegediend krijgen. Artsen moeten ernstig zieke patiënten dus niet toedienen wat ze normaal eten, maar wat ze op dat moment nodig hebben. En de beste manier om die optimale hoeveelheid te bepalen, is volgens de onderzoeker door hun metabolisme in rust op geregelde tijdstippen te meten met indirecte calorimetrie.
Ook in het UZ Brussel lopen studies naar indirecte calorimetrie. Binnenkort publiceert De Waele de resultaten van een grootschalige studie die ze zelf uitvoerde bij kankerpatiënten. ‘Standaard wordt kankerpatiënten aangeraden op gewicht te blijven om hun behandeling kracht bij te zetten. Dat is niet altijd even makkelijk. De ziekte zelf, maar ook de behandelingen veroorzaken vaak gewichtsverlies’, zegt ze. ‘Er bestaan drankjes waarmee ze extra energie kunnen opnemen, maar hoeveel ze er daar precies van moeten drinken was tot nu toe niet duidelijk.’
De voorbije vier jaar heeft het team van De Waele het metabolisme van kankerpatiënten opgevolgd. ‘Op basis daarvan gaven we hen gepersonaliseerde richtlijnen over hoeveel kilocalorieën ze dagelijks moeten opnemen. Bleef hun gewicht stabiel, dan verdroegen ze de behandeling beter. Patiënten moesten minder worden opgenomen in het ziekenhuis en hadden minder infecties. Hun overlevingskansen lagen ook hoger.’
Lange tijd bleef de doorbraak van de techniek uit – ondanks groeiende interesse en toenemende literatuur. Dat had volgens De Waele alles te maken met het toestel waarmee de metingen tot voor kort werden uitgevoerd. Die waren log en de resultaten waren moeilijk te interpreteren.
Om die problemen op te lossen, besloot De Waele in 2016 om samen met een aantal internationale collega’s een goedkoper en gebruiksvriendelijker toestel mee te ontwerpen dat sneller duidelijke resultaten opleverde. Nadat ze enkele prototypes hadden uitgetest en bijgestuurd, kwamen ze in de zomer van 2019 op de proppen met het apparaat dat daarnet vlot de kamer werd ingerold, al na een kwartier een duidelijk overzicht opleverde van mijn resultaten en binnen de kortste keren alweer op weg was naar een volgende patiënt.
‘Sinds dit toestel op de markt kwam en begin vorig jaar ook de goedkeuring kreeg van de Amerikaanse medische waakhond FDA, is het gebruik ervan vertienvoudigd’, zegt De Waele. ‘Tien jaar geleden telde België drie toestellen. Eentje bevond zich in het militair hospitaal van Nederoverheembeek en werd amper gebruikt. Vandaag zijn er meer dan twintig. We zijn er eindelijk in geslaagd de techniek uit de ivoren toren van de wetenschappers te halen en ze bij de patiënten te brengen. Daar zijn we best trots op.’
In het UZ Antwerpen wordt indirecte calorimetrie geregeld toegepast. ‘De gebruikelijke formules berekenen de basisbehoefte van patiënten’, zegt hoofddiëtist Michaël Sels. ‘Daar moet je dan zelf stressfactoren als ziekte, beademing en coma bijtellen. Wanneer we aanwijzingen hebben dat de gebruikelijke formules niet adequaat zijn, gebruiken we indirecte calorimetrie. Dat geeft je meteen een totaalplaatje.’
‘Hoe beter marathonlopers hun energieniveaus regelen, hoe beter ze presteren. Dat is niet anders voor patiënten die vechten voor hun leven’
De coronacrisis bracht het onderzoek in een stroomversnelling. ‘Waar het normaal jaren duurt voor artsen studies met achthonderd IZ-patiënten kunnen afronden, lagen er vorig jaar in België alleen al duizenden coronapatiënten op de afdeling. Het merendeel van hen komt in aanmerking voor de studies’, zegt De Waele.
‘Wat ook helpt is dat patiënten en hun familie nu meer geneigd zijn om mee te werken aan het onderzoek. Ze hebben het gevoel dat ze een bonusbehandeling krijgen, en onderzoek naar voeding jaagt hen minder angst aan dan een studie naar medicatie en scanners.’
In april vorig jaar was het team van De Waele het eerste ter wereld dat de voordelen van indirecte calorimetrie onderzocht bij covid-patiënten. ‘We hadden de technologie en de ervaring. En we hebben het onderzoek dat al liep bij gewone IZ-patiënten meteen ook opgestart voor covid-patiënten. Want ook zij overlijden meestal niet aan de eerste aanval en de reactie van hun lichaam daarop. Dikwijls bezwijken ze pas twee à drie weken later aan bijkomende infecties en complicaties.’
Het team onderzoekt momenteel hoeveel voeding covid-patiënten precies nodig hebben en of dat afwijkt van andere patiënten. Het gaat ook na in welke mate de voedingsbehoeftes evolueren in de tijd en of er patronen te herkennen vallen. ‘Met meer data en patronen kunnen we de behandeling verfijnen’, aldus De Waele.
‘We weten nu bijvoorbeeld al dat het metabolisme van covid-patiënten de eerste dagen op intensieve zorgen enorm verhoogd is, wellicht omdat ze aan het vechten zijn voor hun leven. Wij kunnen hen helpen door hen de juiste hoeveelheid brandstof te geven die ze nodig hebben om dat gevecht aan te gaan en hen zo een betere overlevingskans bieden.’ De Waele maakt de vergelijking met marathonlopers: ook zij blijven tijdens het lopen eten opdat hun lichaam verder kan. ‘Hoe beter zij hun energieniveaus weten te regelen, hoe beter ze presteren.’
Ondanks de internationale interesse is nog niet iedereen helemaal gewonnen voor de techniek. Op zich is voedingsexpert Michaël Casaer (UZ Leuven) er wel van overtuigd dat indirecte calorimetrie de beste manier is om het energieverbruik van patiënten exact te meten. Toch maakt hij er nog geen gebruik van in zijn klinische praktijk. ‘Het is voorlopig nog onduidelijk hoeveel van de gemeten waarden de patiënten moeten toegediend krijgen en in welke fase van de ziekte dat moet gebeuren’, zegt hij.
‘We weten ook nog niet of dat ook tot een beter herstel leidt. Meerdere studies probeerden al aan te tonen dat patiënten beter zouden herstellen met een door indirecte calorimetrie gestuurde voedingsinterventie, maar voorlopig zijn de resultaten ontgoochelend.’
De Waele en haar team krijgen ook vragen binnen over hoe het onderzoek bij besmettelijke covid-patiënten veilig kan verlopen. Om indirecte calorimetriemetingen te kunnen uitvoeren, moet verzorgend personeel zich extra blootstellen aan het besmettelijke coronavirus. Samen met Pierre Singer (Rabin Medical Center in Tel Aviv) en Claude Pichard (Universitair Ziekenhuis in Genève) stelde De Waele daar praktische richtlijnen over op.
Dan nog vinden enkele vooraanstaande Amerikaanse onderzoekers die mate van blootstelling onverantwoord. Ze adviseren om de techniek niet te gebruiken bij covid-patiënten en hun voedingsdosissen op de gangbare manier te blijven berekenen.
‘Het klopt dat het verzorgend personeel de beademingsmachine even moet ontkoppelen om het toestel tussen de beademingsbuizen te plaatsen. Dat creëert inderdaad een extra besmettingsrisico’, geeft De Waele toe. ‘We houden ons aan alle maatregelen die we in acht kunnen nemen om besmettingen te voorkomen. De paniekreactie van mijn Amerikaanse collega’s is begrijpelijk, maar de voordelen van de techniek zijn te groot om ze te laten liggen. Dit kan de overlevingskansen van duizenden coronapatiënten beïnvloeden.’
De meeste covid-patiënten die op intensieve zorgen liggen en beademd moeten worden zijn zwaarlijvig zijn. Individuen met een hoger BMI lopen een groter risico om ernstig ziek te worden en te blijven. De verklaring daarvoor is grotendeels mechanisch: als er meer vet rond je organen zit, ondervinden je longen een grotere fysieke weerstand om zich open te zetten. Het risico op complicaties neemt dan toe.
Ook de behandeling van zwaarlijvigen verloopt moeizamer. Bij patiënten met een hoge zuurstofnood wordt dikwijls buikligventilatie toegepast. Die techniek helpt om de longen meer open te laten hangen, en ze benut ook beter de achterzijde van de longen. Dat alles lukt minder goed als het omliggende lichaamsvet te veel tegendruk veroorzaakt. Vermageren reduceert het risico, maar alleen als dat gebeurt voor je ziek bent. ‘Je ziet vaak dat mensen die ziek worden de reflex hebben om gezonder te gaan leven, uit schuldgevoel of omdat ze denken dat dat zal helpen’, zegt Sabeth De Waele, diensthoofd intensieve zorgen aan het UZ Brussel. ‘Maar eens je ziek bent, is het geen goed idee om te vermageren. Je hebt dan net alle energie nodig om tegen de ziekte en de bijwerkingen van de behandeling te vechten.’


